La peau est un organe complexe et le processus de cicatrisation l’est tout autant. Zoom sur les différentes phases de la cicatrisation et les règles essentielles.
La cicatrisation est fondamentale : la peau protège les organes internes des agressions extérieures : mécaniques, chimiques, physiques, biologiques. La peau permet la régulation de la température corporelle. C’est aussi un fabuleux récepteur de messages thermiques, douloureux ou sensoriels. L’absence de peau sur une surface trop importante compromettrait la survie des organes devant être recouverts, voire la survie de l’individu blessé.
Parfois cette faculté de cicatrisation est mise à mal par la malnutrition, l’infection, certaines maladies dites « métaboliques » comme le diabète, les atteintes vasculaires ou immunologiques, la sédentarité, etc., mais aussi l’absence d’accès aux soins voir le refus de réaliser des soins suffisants. La cicatrisation normale est alors compromise.
Les acteurs de la cicatrisation
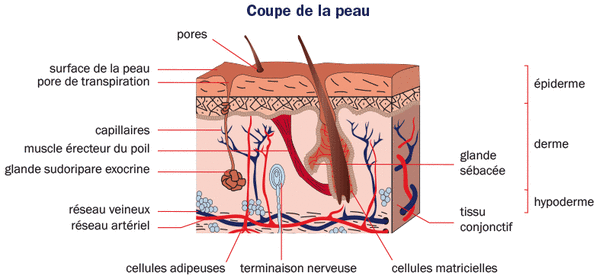
Trois couches associées solidement par la membrane basale :
- en surface, l’épiderme, résistant, protecteur et composé de son manteau de kératinocytes (90 %) plongeant dans les autres couches grâce aux annexes ;
- le derme, couche élastique, nourricière et sensitive ;
- l’hypoderme, couche graisseuse, amortissante et isolante.
La peau est un organe complexe formée schématiquement de trois couches étroitement associées par la membrane basale avec des annexes (follicules pileux et glandes de la transpiration).
En surface, l’épiderme est composé de kératinocytes (90 %) réalisant la structure résistante et protectrice de la peau, de mélanocytes pour sa coloration. Les annexes sont en fait des prolongements de l’épiderme dans le derme et l’hypoderme, recouverts dans ces culs-de-sac de kératinocytes, fondamentaux au processus de cicatrisation.
La membrane basale est un réseau de collagène dense synthétisé par les kératinocytes qui permet d’ancrer très solidement l’épiderme au derme.
Le derme, richement vascularisé et innervé, est la couche nourricière et sensitive de la peau. Composé de fibres élastique et de collagène, il confère à la peau son caractère élastique. La jonction entre le derme et l’hypoderme est peu précise.
L’hypoderme est une couche graisseuse plus ou moins épaisse reposant sur les muscles ou les os, lieu de passage des nerfs et des vaisseaux. C’est la couche isolante thermique qui permet d’amortir les chocs. Peu vascularisée, elle est le lieu préférentiel de l’infection cutanée. Les autres acteurs de la cicatrisation sont différentes cellules amenées par le sang (plaquettes, macrophages, etc.) ou déjà présentes localement (kératinocytes, fibroblastes, mastocytes, etc.).
La cicatrisation normale de première intention
Elle concerne les plaies avec ou sans perte de substance que l’on souhaite réaliser avec une suture chirurgicale. Il existe trois conditions initiales pour cette cicatrisation :
- l’absence de contamination par des microbes virulents (morsure par exemple), la réalisation d’un parage parfait de la plaie
- les peaux mortes ou abîmées sont enlevées
- un affrontement berge contre berge par une suture adaptée, sans hématome qui favoriserait l’infection avec un mauvais résultat esthétique.
La cicatrice au début est belle, linéaire, puis devient dure, inflammatoire, prurigineuse (elle gratte !) voir hypertrophique (elle est en relief, rouge, inesthétique) après le premier mois.
Ces signes disgracieux et gênant vont disparaître dans l’année pour laisser place à une cicatrice définitive indélébile discrète, souple, insensible et indolore.
La cicatrisation normale de deuxième intention
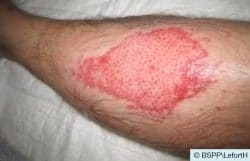
Deuxième soin de détersion mécanique d’une dermabrasion suite à une chute en moto, le lendemain de la chute. Pansement vaseliné initial.
Elle est le résultat de l’évolution spontanée de la plaie ou de la nécrose en trois phases. Avant de les décrire, il convient de rappeler qu’il existe une quantité extraordinaire de microbes sur notre peau. Cette « écologie microbienne » est un véritable manteau nous recouvrant totalement et de façon permanente : staphylocoques, corynébactéries, etc., inoffensifs habituellement. Ils peuvent en revanche être le point de départ d’une infection s’ils sont introduits dans et sous la peau par un traumatisme ou par une aiguille, d’autant plus si le patient a un système immunitaire altéré. D’autres germes sont apportés par les mains sales ou se déposent sur la peau par les frottements ou lors de la toilette. Il s’agit, par exemple, de staphylocoques et streptocoques se retrouvant au niveau des orifices (nez, gorge, anus, vagin, orteils, plis, etc.).
Première phase : la détersion suppurée
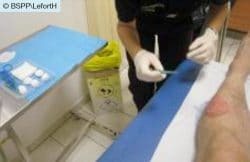
Après le troisième soin de détersion et pansement vaseliné : le bourgeon est déjà en place.
Le corps va réagir à cette agression en tentant d’éliminer l’infection par l’inflammation, spectacle de cette lutte des défenses immunitaires, parfois aidé par les antibiotiques au stade précoce. Les quatre signes essentiels de l’inflammation sont la chaleur, la rougeur, la douleur, et la tuméfaction. C’est le début d’un cycle bactérien stéréotypé au sein de la plaie qui va permettre et même favoriser la cicatrisation.
Cette phase de « détersion suppurée » a une durée variable. Initialement, les vaisseaux vont se dilater pour amener les acteurs permettant de déblayer puis de nettoyer la plaie. En cas de plaie accessible aux soins locaux, il est possible d’accélérer cette phase par des pansements gras (vaseline – tulle gras) qui favorisent la réaction inflammatoire et la prolifération microbienne, mais aussi par une détersion mécanique des tissus morts (à la curette par exemple).
A noter :
En cas de plaie ouverte, les germes cutanés habituels du patient vont contaminer spontanément le lit de la plaie. L’utilisation d’antiseptiques ou d’antibiotiques de façon non raisonnée va perturber le « bactériocycle », sélectionner des germes résistants et favoriser la surinfection voire l’extension de l’infection en dehors de la plaie.
En cas d’infection par introduction d’un germe sous la peau, l’inflammation aboutit à une destruction de la zone contaminée et à la séquestration des résidus au sein d’un abcès. Cet abcès sera idéalement évacué vers l’extérieur, plus ou moins aidé par la chirurgie. Il pourra aussi s’évacuer par voie sanguine. C’est la septicémie (température, frisson) pouvant évoluer vers le choc septique.
La virulence ou infection dépassée est reconnue si l’inflammation ou la suppuration dépassent les limites de la plaie et si certains symptômes apparaissent (ganglions, frissons ou hyperthermie). Une consultation médicale est alors nécessaire afin d’envisager la prise d’antibiotiques par voie orale (inutile localement) et une reprise de la cicatrisation sous contrôle médical, voire chirurgical.
Il existe des impasses à la cicatrisation normale ou des cicatrisations pathologiques.
Deuxième phase : la phase de bourgeonnement

Cicatrisation à J27. L’épiderme est reconstitué et solide. Il nécessite une simple application de crème pour l’assouplir et le nourrir.
La phase inflammatoire de détersion se poursuit par la restauration d’un derme, ou phase de bourgeonnement, fondamentale à l’ancrage du futur épiderme. Le tissu doit être respecté en évitant de le traumatiser par la poursuite d’une détersion inutile ou la réfection de pansements trop répétés, et surveillé régulièrement (2 à 3 jours). Le bourgeonnement est sain si l’aspect est rouge vif, solide avec une surface légèrement grumeleuse, non hémorragique, peu suintant et s’il vient combler progressivement la plaie jusqu’à la surface (cicatrisation dirigée vers la surface). En revanche, s’il est atrophique – caractérisé par un aspect rouge foncé ou violet, dur et blanc (vulgairement appelé fibrineux) avec des reflets laqués –, il empêchera la poursuite de la cicatrisation. De même s’il est hypertrophique. Il s’agit alors d’un bourgeonnement trop important qui dépasse les berges de la plaie. Son aspect est alors mou, oedémateux, saignant facilement, parfois purulent.
Troisième phase : l’épidermisation
Lorsque le bourgeon est arrivé à hauteur des berges, la plaie est prête pour la phase de recouvrement, la cicatrisation à proprement dite : les kératinocytes vont se multiplier et venir tapisser le derme. Cette phase d’épidermisation se réalise à partir des bords de la plaie (centripète), mais aussi à partir des kératinocytes présents dans les puits où émergent les poils (centrifuge).
La prolifération s’arrête lorsque les fronts de kératinocytes se rencontrent autorisant l’ancrage au derme du nouvel et très fragile épiderme. Dans le même temps, la surface de la plaie diminue de 50 à 70 % dans les premiers jours par contraction, une faculté limitée qui permet cependant de réduire les surfaces à greffer éventuelles.
L’importance de la cicatrisation en milieu tropical-humide contrôlé
Un milieu sec sec tue les cellules et l’intérêt d’une cicatrisation en milieu tropical-humide contrôlé est connu depuis les années soixante, d’où le développement des nombreux pansements modernes actuels. Maintenir un niveau d’humidité juste suffisant évite la macération et l’apparition d’une croûte. L’humidité accélère la détersion, nourrit le bourgeon et respecte le nouvel épiderme pendant et après sa reconstitution. La détersion terminée, les soins sont réalisés tous les deux à trois jours avec un pansement non adhérent contrôlant l’humidité locale et pouvant se retirer sans entraîner avec lui la mince et fragile couche d’épiderme.
Cicatrisation, les points essentiels :
- Une plaie est naturellement contaminée par des microbes, favorisés souvent par le pansement.
- Ces microbes proviennent le plus souvent du patient.
- Les antiseptiques n’ont jamais prouvé leur efficacité et peuvent être nuisibles. L’eau du robinet suffit à nettoyer une plaie.
- La douche quotidienne à l’eau du robinet et au savon en cas de plaie est bénéfique.
- Les antibiotiques sont rarement utiles. Ils sélectionnent les microbes en ne gardant que ceux résistants qui favorisent la sur-infection.
- La cicatrisation aboutira de toutes les façons, même sans pansement.
- L’évolution d’une cicatrice ne peut être prévue et dure en moyenne une année (de 6 mois à 3 ans).
- Une cicatrice est indélébile et ne doit pas être exposée au soleil durant son évolution.
Docteur Hugues Lefort
http://www.actusoins.com/294172/les-regles-dune-bonne-cicatrisation.html



























 Nicolas Lefrançois, 28 ans, ex-champion de Normandie de… boxe (moins de 86 kilos) et
Nicolas Lefrançois, 28 ans, ex-champion de Normandie de… boxe (moins de 86 kilos) et  le Breton Corentin Cherhal, 21 ans
le Breton Corentin Cherhal, 21 ans



 Nom commun : Aneth, Aneth odorant, Faux anis, Fenouil bâtard
Nom commun : Aneth, Aneth odorant, Faux anis, Fenouil bâtard














 Propriétés et indications de l'huile essentielle d'angélique
Propriétés et indications de l'huile essentielle d'angélique









 www.grandfrais.com/valeurs/valeurs-1-112.html
www.grandfrais.com/valeurs/valeurs-1-112.html 
 Abbott SA / NV
Abbott SA / NV