La rétinopathie diabétique : de quoi s’agit-il
?
La rétinopathie diabétique est une des complications liée à l’atteinte des petits vaisseaux de la rétine (lésions microangiopathiques du diabète) : elle peut aboutir à terme à une cécité.
La rétinopathie survient généralement après 5 à 7 ans d’évolution de la maladie diabétique et augmente avec l’ancienneté du diabète. Le dépistage est un élément fondamental de prise en
charge du diabétique car la rétinopathie diabétique évolue à bas bruit avec des lésions irréversibles.
Quels sont les risques et les enjeux sanitaires
?
La rétinopathie diabétique est une des cinq principales causes de cécité en Europe et la première avant l’âge de 55 ans. Sa fréquence augmente avec la durée du diabète et le niveau
d’hyperglycémie.
La rétinopathie diabétique atteint les patients ayant un diabète nécessitant des injections d’insuline (diabétiques insulinodépendants DID ou type 1) et les patients diabétiques non
insulinodépendants (DNID ou type 2) avec la même fréquence. Le contrôle de la glycémie est un facteur de prévention essentiel d’apparition de la rétinopathie.
40 % des diabétiques sont porteurs d’une rétinopathie, ce qui représente environ un million de patients en France.
Quels sont les mécanismes ?
La rétinopathie diabétique est une conséquence de l’hyperglycémie. Les capillaires rétiniens s’altèrent et sont obstrués ; à côté de ces territoires plus vascularisés, des microanévrismes
(dilatations) se développent. Cette dilatation et cette occlusion des capillaires rétiniens sont les premières lésions visibles, car elles aboutissent à un œdème (gonflement) rétinien et
parallèlement à un manque d’oxygène.
Des complications sont fréquentes, comme une hémorragie intravitréenne ou un décollement de la rétine.
Tous ces phénomènes aboutissent à une baisse de l’acuité visuelle voire à une cécité.
L’hypertension artérielle est un
facteur aggravant de cette rétinopathie diabétique.
La rétinopathie diabétique est au début asymptomatique. Le diabétique a une acuité visuelle normale, et n’a aucune douleur ni manifestation ophtalmologique. La rétinopathie diabétique est
découverte par l’examen ophtalmologique systématiquement réalisé lors du diagnostic de diabète, ou au cours de la surveillance annuelle.
La rétinopathie diabétique peut aussi se révéler par une baisse de l’acuité visuelle, qui survient généralement tardivement avec des lésions évoluées et irréversibles.
Avec quoi ne faut-il pas
confondre la rétinopathie diabétique ?
Les variations de glycémie (taux de sucre) peuvent provoquer des troubles visuels à type de flou lors des changements brutaux de position.
De même, un flou visuel ou des « mouches volantes » peuvent apparaître, en même temps que des malaises au lever. Ces troubles visuels accompagnent alors l’hypotension orthostatique liée à
la neuropathie diabétique ; il ne s’agit pas d’une rétinopathie.
Y a-t-il une prévention possible ?
Tout patient diabétique doit recevoir une information sur la nécessité d’effectuer un dépistage des lésions rétiniennes par un examen systématique du fond d’œil au minimum une fois par an.
Le
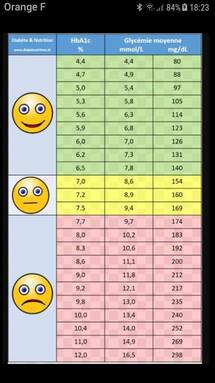
contrôle glycémique est ensuite la meilleure des préventions chez le diabétique. L’HbA1c (hémoglobine glyquée) mesurée par une simple prise de sang est un bon reflet de l’équilibre du
diabète : au-delà de 7 %, le diabète est mal équilibré et la rétinopathie risque d’apparaître.
À quel moment consulter ?
La rétinopathie diabétique est insidieuse et se développe à bas bruit. Tout patient diabétique doit consulter annuellement un ophtalmologiste pour un examen (fond d’œil et/ou
angiographie fluorescéinique).
Que fait le médecin en cas de
rétinopathie diabétique ?
Le médecin fait préciser par l’interrogatoire l’ancienneté du diabète, le contrôle de la glycémie et de la tension artérielle, et d’éventuels troubles visuels.
L’examen ophtalmologique doit être annuel en l’absence de rétinopathie connue. Il comprend un examen ophtalmologique standard (acuité visuelle, examen du segment antérieur, mesure du tonus
oculaire) et un examen du fond d’œil (après collyre de dilatation pupillaire). L’ophtalmologiste recherche des microanévrismes rétiniens avec néovaisseaux, des hémorragies rétiniennes, des
nodules cotonneux ou d’autres signes évocateurs d’ischémie rétinienne. L’angiographie en fluorescence (injection de fluorescéine dans une veine du pli du coude, puis observation et photographie
du passage du colorant dans les vaisseaux rétiniens) n’est pas indispensable pour établir le diagnostic ; elle peut préciser certaines lésions et intervient pour le traitement par
photocoagulation.
Le traitement repose d’abord et avant tout sur l’équilibre glycémique et de la pression artérielle. La rétinopathie diabétique est quant à elle traitée par photocoagulation au laser.
La tenue du carnet de suivi des glycémies permet de vérifier l’équilibre du diabète. Par ailleurs, la réalisation des examens de dépistage est essentielle pour prévenir les complications
ou les traiter tôt.
Source/Auteur : Dr Gérald KIERZEK, urgentiste PH, Hôtel-Dieu, Paris.
En collaboration avec :
Dr Emmanuelle TOUREL, endocrinologie-diabétologie-maladies métaboliques, Paris.
Dr Patrice MARIE, MCU, médecin généraliste enseignant, Châtillon.
Date : 28/07/2009
http://www.santepratique.fr/retinopathie-diabetique.php



























 Nicolas Lefrançois, 28 ans, ex-champion de Normandie de… boxe (moins de 86 kilos) et
Nicolas Lefrançois, 28 ans, ex-champion de Normandie de… boxe (moins de 86 kilos) et  le Breton Corentin Cherhal, 21 ans
le Breton Corentin Cherhal, 21 ans



 Nom commun : Aneth, Aneth odorant, Faux anis, Fenouil bâtard
Nom commun : Aneth, Aneth odorant, Faux anis, Fenouil bâtard














 Propriétés et indications de l'huile essentielle d'angélique
Propriétés et indications de l'huile essentielle d'angélique









 www.grandfrais.com/valeurs/valeurs-1-112.html
www.grandfrais.com/valeurs/valeurs-1-112.html 
 Abbott SA / NV
Abbott SA / NV